Để đánh giá hiệu quả điều trị diệt khuẩn của kháng sinh, các nhà khoa học xây dựng rất nhiều tiêu chí và quan tâm tới nhiều khía cạnh. Trong đó dược động học / dược lực học ( PK/PD ) của kháng sinh là một tiêu chí rất quan trọng.
Một số khái niệm liên quan tới PK/PD của kháng sinh
Chỉ số liên kết đặc tính dược động học (Pharmacokinetics) và dược lực học (Pharmacodynamics), ký hiệu là PK/PD, được áp dụng để nâng cao tính hiệu quả và an toàn khi sử dụng kháng sinh. Đối với các kháng sinh, các nghiên cứu trước đây thường chỉ tập trung vào đặc tính dược lực học nghĩa là khả năng ức chế hoặc tiêu diệt vi khuẩn in vitro, từ đó xác định các giá trị MIC/MBC – nồng độ tối thiểu ức chế hoặc diệt vi khuẩn, làm cơ sở cho lựa chọn các mức liều. Các giá trị MIC/MBC là các chỉ số rất quan trọng để phản ánh hoạt lực của kháng sinh đối với vi khuẩn nhưng các trị số này đơn thuần từ nghiên cứu in vitro, không đủ để dự đoán hoạt tính đầy đủ của kháng sinh trên lâm sàng. Hiệu quả kháng khuẩn trên lâm sàng phụ thuộc nhiều vào diễn biến nồng độ thuốc trong cơ thể người bệnh tức là vào đặc tính dược động học của kháng sinh. Các chỉ số PK/PD của kháng sinh được thiết lập trên cơ sở nồng độ thuốc trong huyết tương (giá trị đầu vào của dược động học) và nồng độ ức chế tối thiểu (giá trị đầu vào của dược lực học), nhờ đó đã phản ảnh chính xác hơn hiệu quả của thuốc in vivo, khắc phục được hạn chế trên.
Các thông số xác định hoạt tính kháng khuẩn của kháng sinh in vitro
MIC và MBC của kháng sinh
– MIC (Minimum Inhibitory Concentration) là nồng độ tối thiểu của kháng sinh có tác dụng ức chế sự tăng trưởng của vi khuẩn ở mức có thể quan sát được; MBC (Minimum Bactericidal Concentration) là nồng độ tối thiểu cần thiết để tiêu diệt vi khuẩn. Đây là các thông số chủ yếu được sử dụng để xác định hoạt tính kháng khuẩn in vitro đối với các chủng vi khuẩn. Khi tỷ lệ MBC/MIC > 4, kháng sinh có tác dụng kìm khuẩn, còn khi tỷ lệ này bằng 1, kháng sinh có tác dụng diệt khuẩn. Kháng sinh kìm khuẩn thường được sử dụng trong những trường hợp nhiễm khuẩn nhẹ và trung bình, trên cơ địa người bệnh người bệnh có đủ sức đề kháng. Các nhóm kháng sinh có tác dụng kìm khuẩn là: macrolid, tetracyclin, phenicol, lincosamid. Kháng sinh diệt khuẩn được dùng cho các nhiễm khuẩn nặng, trên những người bệnh người bệnh yếu, suy giảm miễn dịch. Các nhóm kháng sinh có tác dụng diệt khuẩn là: beta- lactam, aminoglycosid, fluoroquinolon, 5-nitro-imidazol, co-trimoxazol.
– MIC và MBC được xác định ngoài cơ thể (in vitro) nên các điều kiện tác động lên vi khuẩn có nhiều khác biệt với điều kiện nhiễm khuẩn trên lâm sàng, ví dụ:
- Điều kiện nuôi cấy vi khuẩn in vitro thường là hiếu khí, với môi trường lỏng có nồng độ protein thấp và ở pH 7,2 trong khi điều kiện tại vị trí nhiễm khuẩn trong cơ thể lại đa phần là môi trường kỵ khí, có pH acid và tại đây thuốc có thể ở dạng liên kết với protein của tổ chức.
- Thời gian xác định MIC và MBC là cố định kể từ khi ủ ấm (thường là từ 18-24 giờ) và nồng độ kháng sinh cũng không đổi trong suốt quá trình nuôi cấy trong khi nồng độ này biến đổi liên tục trong cơ thể.
- Mật độ vi khuẩn đưa vào nuôi cấy thường cố định ở mức 105 CFU/ml, và thường không giống với mật độ vi khuẩn ở mô nhiễm khuẩn (thường từ 108- 1010 CFU/g mô hoặc mủ) và việc nuôi cấy in vitro cũng tạo ra sự tăng trưởng vi khuẩn theo hàm mũ, khác với điều kiện nhiễm khuẩn trên lâm sàng, chủ yếu là vi khuẩn không tăng sinh và thường phối hợp với tác dụng hậu kháng sinh (post- antibiotic effect = PAE) nghĩa là khả năng ức chế sự phát triển của vi khuẩn kể cả khi không còn kháng sinh tại ổ nhiễm khuẩn.
Như vậy MIC và MBC xác định in vitro đơn thuần không dự đoán đầy đủ được hoạt tính của kháng sinh trên lâm sàng, nơi mà hoạt tính kháng khuẩn phụ thuộc vào diễn biến nồng độ thuốc theo thời gian.
Tác dụng hậu kháng sinh – PAE (Post-Antibiotic Effect)
– Tác dụng hậu kháng sinh là một thông số dược lực học của kháng sinh. Đơn vị của PAE được tính theo đơn vị thời gian (giờ hoặc phút). PAE có thể được xác định trong mô hình in vitro hoặc in vivo. PAE in vitro là thuật ngữ mô tả tác dụng ức chế sự tăng sinh vi khuẩn sau khi vi khuẩn tiếp xúc với kháng sinh trong thời gian ngắn. PAE in vitro phản ánh thời gian cần thiết để vi khuẩn hồi phục về số lượng sau khi tiếp xúc với kháng sinh và được chứng minh bởi các nghiên cứu in vitro sử dụng mô hình động học tăng trưởng của vi khuẩn sau khi đã loại bỏ kháng sinh. Cơ chế của PAE có thể là:
- (1) vi khuẩn bị kháng sinh tác động nhưng chỉ bị thương tổn ở cấu trúc tế bào và sau đó có thể hồi phục lại mà không bị tiêu diệt
- (2) kháng sinh vẫn duy trì ở vị trí gắn hoặc trong khoang bào tương
- (3) vi khuẩn cần thời gian để tổng hợp enzym mới trước khi tăng trưởng trở lại.
– Nhược điểm của đánh giá PAE in vitro là giá trị này được xác định khi không có cơ chế phòng vệ của vật chủ, do đó có những phương pháp xác định PAE in vivo trên mô hình nhiễm khuẩn trên động vật. Trên mô hình in vivo, PAE phản ánh sự khác biệt về thời gian để một lượng vi khuẩn tăng thêm 10 lần ở nhóm thử (động vật được điều trị) so với thời gian tương ứng của nhóm chứng, tính từ lúc nồng độ thuốc ở huyết tương hoặc mô nhiễm khuẩn giảm xuống dưới MIC.
Trong phần lớn các trường hợp, PAE in vivo kéo dài hơn các PAE in vitro do có tác dụng của các nồng độ dưới MIC hoặc có sự tham gia của bạch cầu và như vậy PAE dài hay ngắn phụ thuộc vào đặc tính của kháng sinh và loại vi khuẩn. Một số loại kháng sinh có thể làm tăng khả năng thực bào của các đại thực bào trong cơ thể vật chủ, làm cho vi khuẩn dễ bị tiêu diệt hơn (các macrolid, penem, fluoroquinolon), điều này cũng làm tăng PAE. Đặc tính này còn được gọi là PALE (Post-Antibiotic Leucocyt Enhancement Effect). Chính vì vậy, PAE in vitro thường ngắn hơn PAE in vivo. Thực tế thì tất cả các kháng sinh đều có PAE nhưng nếu thời gian kéo dài không đáng kể trong điều kiện in vitro và không có lợi thế về liên kết mạnh với protein huyết tương hoặc không có PALE thì PAE coi như không đáng kể. Theo đặc tính dược lực học này, kháng sinh được chia làm 2 loại:
- Loại không có PAE hoặc PAE rất ngắn: Tiêu biểu cho loại này là các kháng sinh beta-lactam. Người ta cho rằng sở dĩ beta-lactam không có PAE vì cơ chế tác dụng diệt khuẩn liên quan đến sự biến dạng và vỡ vỏ tế bào vi khuẩn, chỉ xẩy ra khi vi khuẩn có tiếp xúc với kháng sinh.
- Loại có PAE trung bình hoặc kéo dài: Tiêu biểu cho loại có PAE dài là các kháng sinh nhóm aminoglycosid, rifampicin, fluoroquinolon, glycopeptid, tetracyclin và imidazol. Một số kháng sinh khác cũng có đặc tính này là các macrolid, carbapenem, lincosamid nhưng ngắn hơn. Với aminoglycosid sở dĩ có PAE dài là do cơ chế ức chế tổng hợp protein của vi khuẩn kéo dài tạo khả năng ngăn cản kéo dài sự phát triển trở lại của vi khuẩn sau khi không còn tiếp xúc với kháng sinh nữa. Với một số kháng sinh khác thì PAE có được là nhờ có PALE hoặc nhờ khả năng gắn mạnh với protein tại tổ chức hoặc do phân bố mạnh tế bào vi khuẩn.
Đặc tính diệt khuẩn của kháng sinh
– Đây là đặc tính có liên quan đến nồng độ thuốc trong máu, theo đó kháng sinh có hai kiểu tác dụng chính:
- Kiểu diệt khuẩn phụ thuộc nồng độ (Concentration-dependent bactericidal activity): Với loại này, tốc độ và mức độ diệt khuẩn phụ thuộc vào độ lớn của nồng độ kháng sinh trong máu. Aminoglycosid, fluoroquinolon, daptomycin, ketolid, metronidazol, amphotericin B có kiểu diệt khuẩn này.
- Kiểu diệt khuẩn phụ thuộc thời gian (Time-dependent bactericidal activity): Với loại này, tốc độ và mức độ diệt khuẩn phụ thuộc chủ yếu vào thời gian vi khuẩn tiếp xúc với kháng sinh, ít phụ thuộc vào độ lớn của nồng độ thuốc trong máu. Khả năng diệt khuẩn đạt bão hòa khi nồng độ lớn hơn MIC khoảng 4 lần; khi tăng hơn nữa nồng độ, tốc độ và mức độ diệt khuẩn tăng không đáng kể. Nhóm beta-lactam, macrolid, clindamycin, glycopeptid, tetracyclin, linezolid có kiểu diệt khuẩn thuộc nhóm này.
Bảng I.1. Phân loại kháng sinh liên quan đến đặc tính dược lực học
Không có PAE hoặc PAE ngắn
Có PAE trung bình hoặc kéo dài
Các Penicilin
Các Cephalosporin
Monobactam (Aztreonam)
Aminosid
Imidazol
Fluoroquinolon
Glycopeptid
Macrolid
Tetracyclin
Carbapenem
Lincosamid
– Các kiểu diệt khuẩn khác nhau được giải thích như Hình I-1.
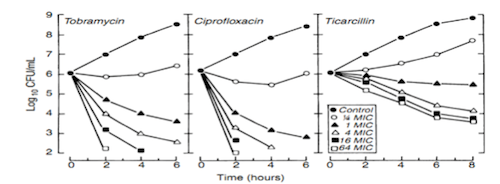
Hình I-1. Liên quan giữa mật độ vi khuẩn (CFU) với thời gian ở các mức MIC khác nhau (Thử trên chủng P. aeruginosa ATCC27853 với tobramycin, ciprofloxacin và ticarcilin ở các nồng độ từ 1/4 MIC đến 64 MIC)
Hình I-1 biểu diễn tốc độ diệt khuẩn theo thời gian của 3 kháng sinh tobramycin, ciprofloxacin và ticarcilin đại diện cho 3 nhóm kháng sinh trên chủng Pseudomonas aeruginosa ATCC 27853 với các nồng độ tăng dần. Nhìn vào đồ thị có thể thấy: khi tăng nồng độ của tobramycin và ciprofloxacin, tốc độ và mức độ diệt khuẩn tăng nhanh, thể hiện bằng độ dốc đường diệt khuẩn giảm nhanh theo thời gian và do đó được gọi là các kháng sinh có kiểu diệt khuẩn phụ thuộc vào nồng độ. Với ticarcilin, chỉ có sự thay đổi độ dốc của đường cong diệt khuẩn khi nồng độ tăng từ 1 đến 4 lần MIC còn khi tăng nồng độ cao hơn (từ trên 4 lần đến 64 lần MIC) độ dốc đường cong chỉ tăng rất ít; do đó các kháng sinh nhóm này được gọi là các kháng sinh diệt khuẩn ít phụ thuộc nồng độ hay kháng sinh phụ thuộc thời gian (chỉ liên quan đến thời gian có nồng độ trên MIC từ 1-4 lần).
Ứng dụng chỉ số PK/PD trong sử dụng kháng sinh
Các chỉ số PK/PD
– Chỉ số PK/PD đối với kháng sinh được thiết lập trên cơ sở nồng độ thuốc trong huyết tương (PK) và nồng độ ức chế tối thiểu của kháng sinh đối vớI vi khuẩn (PD). Từ các nghiên cứu in vitro, có ba chỉ số PK/PD liên quan đến tác dụng của kháng sinh, đó là:
- T>MIC: thời gian nồng độ kháng sinh duy trì ở mức cao hơn MIC.
- Cpeak/MIC: Tỷ lệ giữa nồng độ đỉnh của kháng sinh và MIC.
- AUC0-24/MIC: Tỷ lệ “diện tích dưới đường cong nồng độ – thời gian” trong 24 giờ và MIC (Bảng I.2).
Bảng I.2. Phân loại kháng sinh theo chỉ số PK/PD
Phân loại kháng sinh
Nhóm đại diện
Chỉ số PK/PD
liên quan đến hiệu quả
Kháng sinh diệt khuẩn phụ thuộc thời gian và có tác dụng hậu kháng sinh ngắn hoặc không có
Beta-lactam
T>MIC
Kháng sinh diệt khuẩn phụ thuộc nồng độ và có tác dụng hậu kháng sinh trung bình tới kéo dài
Aminoglycosid, fluoroquinolon, daptomycin, metronidazol
Cpeak/MIC
và AUC0-24/MIC
Kháng sinh diệt khuẩn phụ thuộc thời gian và có tác dụng hậu kháng sinh trung bình
Macrolid, clindamycin, glycopeptid, tetracyclin
AUC0-24/MIC
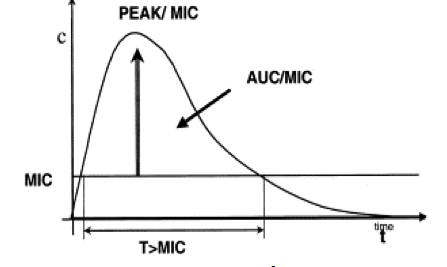
Hình I-2. Các chỉ số PK/PD
– Trong nghiên cứu in vitro hoặc in vivo trên động vật, các nhóm kháng sinh được nghiên cứu nhiều nhất về độ lớn của các chỉ số PK/PD là nhóm kháng sinh beta-lactam, fluoroquinolon và aminoglycosid.
- Với nhóm kháng sinh aminoglycosid:
Dựa trên các nghiên cứu in vitro, hoạt tính diệt khuẩn tối ưu của nhóm kháng sinh này đạt được khi Cpeak/MIC khoảng 8-10.
- Nhóm beta-lactam:
T>MIC là chỉ số dự báo hiệu quả điều trị của nhiều kháng sinh nhóm beta-lactam. Với penicilin và cephalosporin, T>MIC cần chiếm 40-50% khoảng cách đưa thuốc. Với carbapenem, tác dụng kìm khuẩn và tác dụng diệt khuẩn gần đạt tối đa khi T>MIC lần lượt là 20% và 40%.
- Nhóm fluoroquinolon:
Chỉ số PK/PD liên quan với hiệu quả của fluoroquinolon là AUC0-24/MIC. Độ lớn của chỉ số này để tạo ra hiệu quả kìm khuẩn trên mô hình nhiễm khuẩn trên động vật là từ 25-50, thay đổi đối với các chủng gây bệnh thường gặp. Trên lâm sàng, giá trị AUC0-24/MIC của kháng sinh nhóm quinolon cho dự báo hiệu quả điều trị tốt khác biệt giữa các nghiên cứu và thường trên 100-125 đối với các nhiễm khuẩn Gram-âm và trên 30 đối với vi khuẩn Gram-dương. Đồng thời chỉ số Cpeak/MIC từ 8-10 cũng dự báo hiệu quả điều trị tốt với nhóm kháng sinh này.
Ứng dụng chỉ số PK/PD để thiết kế chế độ liều điều trị
– Từ những khuyến cáo trên, người ta đề xuất các mức liều dùng cho cả các kháng sinh cũ và mới, đặc biệt có ích với các chủng đề kháng, khi các mức liều thông thường không có hiệu quả. Để tối ưu hóa điều trị, tăng khả năng đạt chỉ số PK/PD khuyến cáo, trong một số trường hợp, phải thay đổi chế độ liều của kháng sinh và sự thay đổi này được áp dụng chủ yếu cho những trường hợp sau:
- Người bệnh có thay đổi thông số dược động học của kháng sinh (người bệnh khoa điều trị tích cực, người bệnh bỏng nặng, béo phì, tiểu đường, người bệnh suy gan, suy thận, người già, trẻ sơ sinh và trẻ nhỏ…). Đây là những trường hợp có thay đổi dược động học (PK) dẫn đến thay đổi nồng độ thuốc trong máu. Lúc này việc hiệu chỉnh liều của thuốc sẽ được tính toán dựa vào các công thức hiệu chỉnh theo thông số dược động học của cá thể người bệnh hoặc dựa vào dược động học quần thể và cần giám sát điều trị thông qua theo dõi nồng độ thuốc trong máu (Therapeutic Drug Monitoring – TDM).
- Người bệnh mắc các bệnh lý nhiễm khuẩn nặng do các chủng vi khuẩn kháng thuốc: nhiễm khuẩn huyết do trực khuẩn mủ xanh, viêm phổi bệnh viện do trực khuẩn Gram-âm, nhiễm khuẩn trên người bệnh có dụng cụ nhân tạo… Những trường hợp này MIC tăng cao nên mức liều dùng thông thường không đáp ứng hiệu quả điều trị, do đó cần tăng liều. Việc tăng liều nhằm đạt chỉ số PK/PD khuyến cáo.
– Cho đến nay, các phương pháp tối ưu hóa chế độ liều nhằm gia tăng hiệu quả điều trị của kháng sinh, gia tăng khả năng đạt được chỉ số PK/PD trong điều kiện có gia tăng tính kháng của các nhóm kháng sinh được tập trung chủ yếu vào 2 nhóm kháng sinh beta-lactam và aminoglycosid.
Ứng dụng chỉ số PK/PD để ngăn ngừa kháng thuốc
– Để ngăn ngừa đột biến kháng thuốc quan trọng là đảm bảo nồng độ thuốc trong máu phù hợp để có được Cpeak/MIC và AUC/MIC như mong muốn. Các nghiên cứu cho thấy các giá trị PK/PD cần đạt được để ngăn ngừa chủng đột biến thường cao hơn giá trị để đạt hiệu quả điều trị.
– Về AUC/MIC:
- Khi nghiên cứu chỉ số AUC/MIC của kháng sinh nhóm quinolon, một số nghiên cứu chỉ ra rằng có thể hạn chế kháng thuốc bằng cách tăng chỉ số này: chỉ số AUC/MIC đạt giá trị 100 đủ để ngăn chặn đột biến kháng thuốc, trong khi nếu chỉ số này từ 25-100 thì được coi là nằm trong cửa sổ chọn lọc kháng thuốc. Tuy nhiên, một nghiên cứu in vitro khác cho thấy AUC/MIC là 52 sẽ làm gia tăng chủng kháng, trong khi chỉ số này đạt giá trị 157 thì không thấy xuất hiện chủng kháng.
- Một số nghiên cứu in vitro cũng chứng minh liều thấp kéo dài của vancomycin với AUC/MIC < 250 có liên quan đến sự phát triển đề kháng của các chủng S. aureus nhóm II không có gen điều hòa agr, tuy nhiên liều 750mg hoặc 1g tương ứng với tỷ số AUC/MIC là 382 hoặc 510 không cho thấy sự thay đổi trong tính kháng của chủng tụ cầu này. Dữ liệu này cũng chỉ ra khả năng tạo chủng đột biến do dùng liều thấp kéo dài vancomycin.
- Tuy nhiên giá trị AUC/MIC để ngăn ngừa chủng kháng chưa thống nhất giữa các nghiên cứu và cần thêm các nghiên cứu lâm sàng để khẳng định giá trị này.
– Về Cpeak/MIC:
- Một số nghiên cứu in vitro cho thấy chỉ số Cpeak/MIC < 8 đối với các quinolon đƣợc coi là một yếu tố nguy cơ gây phát triển các chủng vi khuẩn Gram-âm kháng kháng sinh còn khi Cpeak/MIC >10 lại có khả năng ức chế quần thể đột biến kháng thuốc và ngăn ngừa tử vong do phát triển chủng kháng trong điều trị.
- Các nghiên cứu in vitro với enoxacin và netilmicin cũng cho thấy nếu Cpeak/MIC < 8 có khả năng làm tăng số chủng vi khuẩn đột biến kháng thuốc.
- Như vậy, các nghiên cứu đã cho thấy Cpeak/MIC thực sự có vai trò tác động đến kháng thuốc trong liệu trình điều trị. Tuy nhiên, giá trị tối ưu của chỉ số này rất khác biệt giữa các nhóm kháng sinh và tuỳ thuộc vào từng cặp kháng sinh – vi khuẩn. Do vậy, cần thêm các nghiên cứu để làm rõ mối liên quan của các cơ chế kháng khác nhau với các thông số động học của thuốc để áp dụng tối ƣu các mô hình dược lực học trong lĩnh vực này.
Nguồn: Hướng dẫn mới nhất về sử dụng thuốc kháng sinh của Bộ Y tế ngày 2/3/2015
